–ü—Ä–æ—Ñ. –¥-—Ä –î–∏–º–∏—Ç—ä—Ä –®–∏—à–∫–æ–≤, –¥.–º., –µ –Ω–∞—á–∞–ª–Ω–∏–∫ –Ω–∞ –ö–ª–∏–Ω–∏–∫–∞—Ç–∞ –ø–æ —É—Ä–æ–ª–æ–≥–∏—è –≤ –ú–ë–ê–õ-–ü–ª–æ–≤–¥–∏–≤. –ó–∞–≤—ä—Ä—à–∏–ª –µ –ü–ª–æ–≤–¥–∏–≤—Å–∫–∏—è –º–µ–¥–∏—Ü–∏–Ω—Å–∫–∏ —É–Ω–∏–≤–µ—Ä—Å–∏—Ç–µ—Ç –ø—Ä–µ–∑ 1991 –≥. –ó–∞—â–∏—Ç–∏–ª –µ —Å–ø–µ—Ü–∏–∞–ª–Ω–æ—Å—Ç –ø–æ —É—Ä–æ–ª–æ–≥–∏—è 4 –≥–æ–¥–∏–Ω–∏ –ø–æ-–∫—ä—Å–Ω–æ, –∞ –ø—Ä–µ–∑ 2006 –≥. –∏ –¥–∏—Å–µ—Ä—Ç–∞—Ü–∏—è ‚Äú–û—Ä—Ç–æ—Ç–æ–ø–∏—á–µ–Ω –º–µ—Ö—É—Ä –ø–æ –©—É–¥–µ—Ä‚Äù (—Å—ä–∑–¥–∞–≤–∞–Ω–µ –Ω–∞ –Ω–æ–≤ –ø–∏–∫–æ—á–µ–Ω –º–µ—Ö—É—Ä –æ—Ç —Ç—ä–Ω–∫–æ —á–µ—Ä–≤–æ —Å–ª–µ–¥ –ø—Ä–µ–º–∞—Ö–≤–∞–Ω–µ –Ω–∞ –æ—Ä–≥–∞–Ω–∞ –ø—Ä–∏ –æ–Ω–∫–æ–ª–æ–≥–∏—á–Ω–∏ –∑–∞–±–æ–ª—è–≤–∞–Ω–∏—è). –°–ø–µ—Ü–∏–∞–ª–∏–∑–∏—Ä–∞–ª –µ –≤ –ë–µ—Ä–Ω –≤ –®–≤–µ–π—Ü–∞—Ä–∏—è –∏ –≤ –ë–µ—Ä–ª–∏–Ω –∏ –•–∞–ª–µ –≤ –ì–µ—Ä–º–∞–Ω–∏—è.¬Ý
–û—Ç 2001 –≥. –ø—Ä–æ—Ñ. –¥-—Ä –î–∏–º–∏—Ç—ä—Ä –®–∏—à–∫–æ–≤, –¥.–º., –µ —á–ª–µ–Ω –Ω–∞ –ï–≤—Ä–æ–ø–µ–π—Å–∫–∞—Ç–∞ —É—Ä–æ–ª–æ–≥–∏—á–Ω–∞ –∞—Å–æ—Ü–∏–∞—Ü–∏—è —Å –ø—Ä–∏–¥–æ–±–∏—Ç–∏ —Å–µ—Ä—Ç–∏—Ñ–∏–∫–∞—Ç–∏ –∑–∞ –ø–æ—Å–ª–µ–¥–Ω–∏—Ç–µ —à–µ—Å—Ç –∫–æ–Ω–≥—Ä–µ—Å–∞ –Ω–∞ –∞—Å–æ—Ü–∏–∞—Ü–∏—è—Ç–∞ –≤ –ë–∏—Ä–º–∏–Ω–≥–∞–º, –ú–∞–¥—Ä–∏–¥, –í–∏–µ–Ω–∞, –ò—Å—Ç–∞–Ω–±—É–ª, –ü–∞—Ä–∏–∂ –∏ –ë–µ—Ä–ª–∏–Ω.
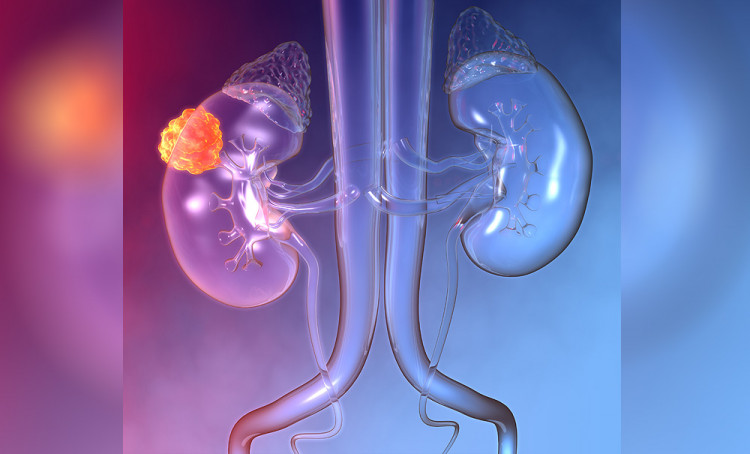
Екип от лекари, под ръководството на проф. Димитър Шишков, “изпариха” тумор от бъбрека на 64-годишна пациентка. Интервенцията е извършена с помощта на инструмент, конструиран от проф. Шишков. Лапароскопската операция е направена с най-модерния лазер, на който проф. Шишков прави инструмент за въвеждане на лазерното влакно в коремната кухина. Изпарен е 5-сантиметров тумор, локализиран в долния полюс на левия бъбрек - направена е парциална резекция, като са съхранени 2/3 от органа и сега той продължава да функционира. Процедурата е продължила два и половина часа.
–ü–∞—Ü–∏–µ–Ω—Ç–∫–∞—Ç–∞ –µ 12-—è—Ç —Å–ª—É—á–∞–π, –ª–µ–∫—É–≤–∞–Ω –ø–æ —Ç–æ–∑–∏ –Ω–∞—á–∏–Ω –≤ –∫–ª–∏–Ω–∏–∫–∞—Ç–∞. –°–ª–µ–¥ –∏–Ω—Ç–µ—Ä–≤–µ–Ω—Ü–∏—è—Ç–∞ –∂–µ–Ω–∞—Ç–∞ –µ –≤ –¥–æ–±—Ä–æ –æ–±—â–æ —Å—ä—Å—Ç–æ—è–Ω–∏–µ. –í—Å–∏—á–∫–∏ –æ–ø–µ—Ä–∏—Ä–∞–Ω–∏ –±–æ–ª–Ω–∏ –¥–æ—Å–µ–≥–∞ —Å–∞ –º–Ω–æ–≥–æ –¥–æ–±—Ä–µ. –ü–∞—Ü–∏–µ–Ω—Ç–∏—Ç–µ –Ω—è–º–∞—Ç —Ä–µ—Ü–∏–¥–∏–≤–∏, –∞ —Ç—É–º–æ—Ä–∏—Ç–µ —Å–µ –Ω–∞–±–ª—é–¥–∞–≤–∞—Ç –∞–∫—Ç–∏–≤–Ω–æ –Ω–∞ –≤—Å–µ–∫–∏ 6 –º–µ—Å–µ—Ü–∞.¬Ý
Лазерно изпаряване на тумор в бъбрек се извършва за първи път в България в пловдивската клиника. Какви са предимствата на метода с “изпаряване” на тумора и при кои пациенти може да се прилага, разговаряме с проф. д-р Димитър Шишков, д.м.
- Проф. Шишков, разкажете ни повече за новия метод, с който “изпарявате” тумори на бъбрека.
- –¢–æ–≤–∞ –Ω–µ –µ –Ω–æ–≤–∞ –æ–ø–µ—Ä–∞—Ü–∏—è –≤ –ë—ä–ª–≥–∞—Ä–∏—è, –≤ —Å–º–∏—Å—ä–ª, —á–µ –ø–∞—Ä—Ü–µ–∞–ª–Ω–∏—Ç–µ - —á–∞—Å—Ç–∏—á–Ω–∏—Ç–µ —Ä–µ–∑–µ–∫—Ü–∏–∏ –Ω–∞ –±—ä–±—Ä–µ–∫ —Å–µ –ø—Ä–∞–≤—è—Ç –æ—Ç–¥–∞–≤–Ω–∞ –∏ —Å –º–Ω–æ–≥–æ –¥–æ–±—ä—Ä —É—Å–ø–µ—Ö - –ø—Ä–æ—Å—Ç–æ —Å–µ –ø—Ä–æ–≤–µ–∂–¥–∞—Ç —Å —Ä–∞–∑–ª–∏—á–Ω–∏ –º–µ—Ç–æ–¥–∏ –∏ –ø–æ —Ä–∞–∑–ª–∏—á–Ω–∏ –Ω–∞—á–∏–Ω–∏. –õ–∞–ø–∞—Ä–æ—Å–∫–æ–ø—Å–∫–∞—Ç–∞ —É—Ä–æ–ª–æ–≥–∏—è, –∫–æ—è—Ç–æ –µ —Ç—Ä—É–¥–Ω–∞, –≤ —Å–º–∏—Å—ä–ª, —á–µ —Ç—Ä—è–±–≤–∞ –¥–∞ –≤–ª–∞–¥–µ–µ—à –ø—ä—Ä–≤–æ –º–Ω–æ–≥–æ –¥–æ–±—Ä–µ –æ—Ç–≤–æ—Ä–µ–Ω–∏—Ç–µ –æ–ø–µ—Ä–∞—Ü–∏–∏ –∏ —Å–ª–µ–¥ —Ç–æ–≤–∞ –¥–∞ –º–∏–Ω–∞–≤–∞—à –∫—ä–º –ª–∞–ø–∞—Ä–æ—Å–∫–æ–ø—Å–∫–∞ —É—Ä–æ–ª–æ–≥–∏—è, —Å–µ —Ä–∞–±–æ—Ç–∏ –≤ –Ω—è–∫–æ–ª–∫–æ —Ü–µ–Ω—Ç—ä—Ä–∞ –≤ –ë—ä–ª–≥–∞—Ä–∏—è, –∫–∞—Ç–æ –°–æ—Ñ–∏—è, –ü–ª–µ–≤–µ–Ω, –í–∞—Ä–Ω–∞ –∏ –≤ –ü–ª–æ–≤–¥–∏–≤. –ù–∏–µ —Å–º–µ –µ–¥–Ω–∏ –æ—Ç –ø–∏–æ–Ω–µ—Ä–∏—Ç–µ –≤ –ü–ª–æ–≤–¥–∏–≤.
–ò–¥–µ—è—Ç–∞ –±–µ—à–µ, —á–µ –∫–∞–∫—Ç–æ –º–æ–∂–µ –¥–∞ —Å–µ –∏–∑–ø–∞—Ä—è–≤–∞ –ø—Ä–æ—Å—Ç–∞—Ç–∞ —Å –ª–∞–∑–µ—Ä–∏—Ç–µ, –∫–æ–∏—Ç–æ —Ç–æ–ª–∫–æ–≤–∞ –º–Ω–æ–≥–æ —Å–µ —Ä–µ–∫–ª–∞–º–∏—Ä–∞—Ç –Ω–∞–ø–æ—Å–ª–µ–¥—ä–∫, –ø–æ —Å—ä—â–∏—è –Ω–∞—á–∏–Ω –Ω–∏ –¥–æ–π–¥–µ –∏–¥–µ—è—Ç–∞ –¥–∞ –≥–æ –ø—Ä–∏–ª–æ–∂–∏–º –∏ –ø—Ä–∏ –±—ä–±—Ä–µ—á–Ω–∏—Ç–µ –∫–∞—Ä—Ü–∏–Ω–æ–º–∏, –∫–∞—Ç–æ –∑–∞–ø–∞–∑–≤–∞–º–µ –±—ä–±—Ä–µ–∫–∞. –Ý–∞–∑–±–∏—Ä–∞ —Å–µ, —Ç–æ–≥–∞–≤–∞, –∫–æ–≥–∞—Ç–æ —Ç–æ–≤–∞ –ø–æ–∑–≤–æ–ª—è–≤–∞ - —Ç.–µ., —Ç—É–º–æ—Ä—ä—Ç –µ –¥–æ—Å—Ç–∞—Ç—ä—á–Ω–æ –º–∞–ª—ä–∫ –∏ –º–æ–∂–µ –¥–∞ –±—ä–¥–µ —Å—ä—Ö—Ä–∞–Ω–µ–Ω –æ—Ä–≥–∞–Ω—ä—Ç. –¢—ä–π –∫–∞—Ç–æ –ª–µ—Å–Ω–æ—Ç–æ –∏ –±—ä—Ä–∑–æ—Ç–æ –ø—Ä–µ–º–∞—Ö–≤–∞–Ω–µ –Ω–∞ –µ–¥–∏–Ω –æ—Ä–≥–∞–Ω –ø–æ–Ω—è–∫–æ–≥–∞ –≤–æ–¥–∏ –≤ –≥–æ–¥–∏–Ω–∏—Ç–µ, –∞–∫–æ —á–æ–≤–µ–∫ –µ –æ—Å—Ç–∞–Ω–∞–ª —Å –µ–¥–∏–Ω –±—ä–±—Ä–µ–∫, –¥–∞ —Å–∏ –æ—Å—Ç–∞–Ω–µ –∏ –±–µ–∑ –Ω–µ–≥–æ. –¢–∞–∫–∞, —á–µ –≥–ª–µ–¥–∞–º–µ –¥–∞ —Å—ä—Ö—Ä–∞–Ω–∏–º –æ—Ä–≥–∞–Ω–∏—Ç–µ –ø–æ –ø—Ä–∏–Ω—Ü–∏–ø.
–õ–∞–∑–µ—Ä—ä—Ç –∏–º–∞ —Å–≤–æ–π—Å—Ç–≤–æ—Ç–æ –∏ –¥–∞ ‚Äú–∏–∑–ª—é—â–≤–∞‚Äù, –≥—Ä—É–±–æ –∫–∞–∑–∞–Ω–æ, –∏ —Å—ä—â–µ–≤—Ä–µ–º–µ–Ω–Ω–æ –¥–∞ –∏–∑–ø–∞—Ä—è–≤–∞ —Ç—ä–∫–∞–Ω—Ç–∞, –∫–æ—è—Ç–æ –µ –ø–æ –Ω–µ–≥–æ –∏ –æ–∫–æ–ª–æ —Å–∞–º–∏—è —Ç—É–º–æ—Ä. –î–æ–±—Ä–æ—Ç–æ –µ, —á–µ —Å—Ç–∞–≤–∞ –¥—É–º–∞ –∑–∞ –µ–¥–Ω–∞ –∞–ø–ª–∞—Å—Ç–∏—á–Ω–æ—Å—Ç. –¢.–µ., –µ–≤–µ–Ω—Ç—É–∞–ª–Ω–æ –ø–æ–ø–∞–¥–∞–Ω–µ –Ω–∞ —Ç—É–º–æ—Ä–Ω–∏ –∫–ª–µ—Ç–∫–∏ –≤ –æ–∫–æ–ª–Ω–∏ —Ç—ä–∫–∞–Ω–∏ –µ –Ω–µ–≤—ä–∑–º–æ–∂–Ω–æ, –∑–∞—â–æ—Ç–æ —Å–∞–º–∏—è—Ç –ª–∞–∑–µ—Ä –∏–∑–ø–∞—Ä—è–≤–∞ —Ç—ä–∫–∞–Ω–∏—Ç–µ –Ω–∞–æ–∫–æ–ª–æ, –∫–∞—Ç–æ –µ–¥–Ω–æ–≤—Ä–µ–º–µ–Ω–Ω–æ —Å —Ç–æ–≤–∞ —Å–ø–∏—Ä–∞ –∏ –∫—ä—Ä–≤–µ–Ω–µ—Ç–æ. –ü—Ä–µ–¥–∏–º—Å—Ç–≤–æ—Ç–æ –Ω–∞ —Ç–æ–∑–∏ –º–µ—Ç–æ–¥ –µ, —á–µ –ø—ä—Ä–≤–æ –Ω—è–º–∞ –¥—Ä—É–≥ –≤–∞—Ä–∏–∞–Ω—Ç, –≤ –∫–æ–π—Ç–æ –¥–∞ –µ –Ω–∞–ª–∏—Ü–µ —Ç–∞–∫–æ–≤–∞ –º–∏–Ω–∏–º–∞–ª–Ω–æ –∫—ä—Ä–≤–µ–Ω–µ –∏ –¥–∞ –µ –º–∏–Ω–∏–º–∞–ª–Ω–æ –∏–Ω–≤–∞–∑–∏–≤–µ–Ω, –∑–∞—â–æ—Ç–æ –µ –ª–∞–ø–∞—Ä–æ—Å–∫–æ–ø—Å–∫–∏. –î—Ä—É–≥ –±–µ–∑—Å–ø–æ—Ä–µ–Ω –ø–ª—é—Å –µ, —á–µ –Ω–µ –∫–ª–∞–º–ø–∏—Ä–∞–º–µ,¬Ý–Ω–µ —Å–ø–∏—Ä–∞–º–µ –∫—Ä—ä–≤–æ—Ç–æ–∫–∞ –∫—ä–º –±—ä–±—Ä–µ–∫–∞¬Ý—Å –∞—Ä—Ç–µ—Ä–∏—è—Ç–∞ –∏ –≤–µ–Ω–∞—Ç–∞. –¢–µ —Ö—Ä–∞–Ω—è—Ç –ø—Ä–µ–∑ —Ü—è–ª–æ—Ç–æ –≤—Ä–µ–º–µ –±—ä–±—Ä–µ–∫–∞, —Ç–∞–∫–∞ —á–µ —Å–∞–º–∏—è—Ç –æ—Ä–≥–∞–Ω –Ω–µ —Å—Ç—Ä–∞–¥–∞.
- –ò–∑–≤—ä—Ä—à–∏–ª–∏ —Å—Ç–µ –∏–Ω—Ç–µ—Ä–≤–µ–Ω—Ü–∏—è—Ç–∞ —Å –ø–æ–º–æ—â—Ç–∞ –Ω–∞ –∏–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç, –∫–æ–Ω—Å—Ç—Ä—É–∏—Ä–∞–Ω –æ—Ç –≤–∞—Å. –ö–∞–∫ —Å—Ç–∏–≥–Ω–∞—Ö—Ç–µ –¥–æ —Ç–∞–∑–∏ –∏–¥–µ—è?
- –¢–æ–≤–∞, –∫–æ–µ—Ç–æ –Ω–∏ –ø—Ä–∏–Ω—É–¥–∏ –¥–∞ –∏–∑–º–∏—Å–ª–∏–º —Ç–æ–∑–∏ –∏–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç, –µ –±—ä–ª–≥–∞—Ä—Å–∫–∞—Ç–∞ –Ω–∏ —Ä–µ–∞–ª–Ω–æ—Å—Ç. –ú–µ–∂–¥—É –¥—Ä—É–≥–æ—Ç–æ, —Å—ä–æ–±—â–∏—Ö–º–µ –∑–∞ —Ç–æ–≤–∞ –º–∏–Ω–∞–ª–∞—Ç–∞ –≥–æ–¥–∏–Ω–∞ –Ω–∞ –ù–∞—Ü–∏–æ–Ω–∞–ª–Ω–∏—è –∫–æ–Ω–≥—Ä–µ—Å –ø–æ —É—Ä–æ–ª–æ–≥–∏—è. –°—ä–µ–¥–∏–Ω–∏—Ö–º–µ —á–µ—Ç–∏—Ä–∏-–ø–µ—Ç –ª–∞–ø–∞—Ä–æ—Å–∫–æ–ø—Å–∫–∏ –∏–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∞ –∏ –Ω–∞–ø—Ä–∞–≤–∏—Ö–º–µ –µ–¥–∏–Ω, —Å –∫–æ–π—Ç–æ –¥–∞ –≤–∫–∞—Ä–∞–º–µ –≤—ä—Ç—Ä–µ –ª–∞–∑–µ—Ä–Ω–æ—Ç–æ –≤–ª–∞–∫–Ω–æ. –¢–æ–≤–∞ –≥–æ –ø—Ä–∞–≤–∏–º, —Ä–∞–∑–±–∏—Ä–∞ —Å–µ, –æ—Ç –Ω–µ–º–æ—Ç–∏—è. –ò–º–∞ —Ç–∞–∫–∏–≤–∞ –∏–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∏, –∫–æ–∏—Ç–æ —Å–∞ –∏–∑–º–∏—Å–ª–µ–Ω–∏ –ø–æ —Å–≤–µ—Ç–∞, –ø—Ä–æ—Å—Ç–æ —Å–∞ –º–Ω–æ–≥–æ —Å–∫—ä–ø–∏ –∏ –Ω–∏–µ –Ω–µ –º–æ–∂–µ–º –¥–∞ —Å–∏ –≥–∏ –ø–æ–∑–≤–æ–ª–∏–º. –ò –∑–∞—Ç–æ–≤–∞, –∫–∞–∫—Ç–æ —Å–µ –∫–∞–∑–≤–∞, –Ω–µ–º–æ—Ç–∏—è—Ç–∞ –Ω–∏ –ø—Ä–∏–Ω—É–¥–∏ –¥–∞ —Å–∏ –≥–æ –∏–∑–º–∏—Å–ª–∏–º.¬Ý
–í—ä–ø—Ä–µ–∫–∏ —Ç–æ–≤–∞ —Ä–∞–±–æ—Ç–∏ –º–Ω–æ–≥–æ –¥–æ–±—Ä–µ. –©–µ –ø—Ä–µ–¥—Å—Ç–∞–≤–∏–º —Å–µ–≥–∞ –∏ –µ–¥–∏–Ω –≤–∏–¥–µ–æ—Ñ–∏–ª–º —Å —Ç–∞–∑–∏ –º–µ—Ç–æ–¥–∏–∫–∞ –Ω–∞ –ù–∞—Ü–∏–æ–Ω–∞–ª–Ω–∏—è –Ω–∏ –∫–æ–Ω–≥—Ä–µ—Å –ø–æ —É—Ä–æ–ª–æ–≥–∏—è, –∫–æ–π—Ç–æ —â–µ –±—ä–¥–µ –≤ –Ω–∞—á–∞–ª–æ—Ç–æ –Ω–∞ —é–Ω–∏ –≤ –ü—Ä–∞–≤–µ—Ü. –©–µ —Å—ä–æ–±—â–∏–º –∑–∞ 12 –¥—É—à–∏, –æ–ø–µ—Ä–∏—Ä–∞–Ω–∏ –ø–æ —Ç–æ–∑–∏ –º–µ—Ç–æ–¥ –¥–æ –º–æ–º–µ–Ω—Ç–∞, –∫–æ–∏—Ç–æ —Å–∞ –∏–∑–∫–ª—é—á–∏—Ç–µ–ª–Ω–æ –¥–æ–±—Ä–µ, –∏–∑–ø–∏—Å–≤–∞—Ç —Å–µ –º–Ω–æ–≥–æ –±—ä—Ä–∑–æ. –ó–∞ —Ä–∞–∑–ª–∏–∫–∞ –æ—Ç –∫–ª–∞—Å–∏—á–µ—Å–∫–∏—Ç–µ –æ–ø–µ—Ä–∞—Ü–∏–∏, –∫–∞–∫—Ç–æ –∏ –ø—Ä–∏ –ª–∞–ø–∞—Ä–æ—Å–∫–æ–ø—Å–∫–∏—Ç–µ, –∫–æ–∏—Ç–æ —Å–µ –ø—Ä–æ–≤–µ–∂–¥–∞—Ç –±–µ–∑ –ª–∞–∑–µ—Ä–∞, –Ω–µ —Å–µ –≥—É–±–∏ –∫—Ä—ä–≤. –ò–º–∞, —Ä–∞–∑–±–∏—Ä–∞ —Å–µ, –∏ –¥—Ä—É–≥–∏ –Ω–∞—á–∏–Ω–∏ –∑–∞ –ø—Ä–æ–≤–µ–∂–¥–∞–Ω–µ –Ω–∞ –ª–µ—á–µ–Ω–∏–µ—Ç–æ - —Å —É–ª—Ç—Ä–∞–∑–≤—É–∫–æ–≤ —Å–∫–∞–ª–ø–µ–ª –Ω–∞–ø—Ä–∏–º–µ—Ä, –Ω–æ —Ç–∞–º –∑–∞–≥—É–±–∞—Ç–∞ –Ω–∞ –∫—Ä—ä–≤ –∏ –∫—ä—Ä–≤–µ–Ω–µ—Ç–æ –µ –ø–æ-–≥–æ–ª—è–º–æ –∏ —Å–µ –ø—Ä–∏–Ω—É–∂–¥–∞–≤–∞–º–µ –¥–∞ —Å–ø–∏—Ä–∞–º–µ –∫—Ä—ä–≤—Ç–∞ –∫—ä–º –±—ä–±—Ä–µ–∫–∞, –∑–∞ –¥–∞ –º–æ–∂–µ–º –¥–∞ –æ–±—à–∏–≤–∞–º–µ –º—è—Å—Ç–æ—Ç–æ, –∫—ä–¥–µ—Ç–æ –∫—ä—Ä–≤–∏. –¢–∞–∫–∞ —á–µ —Ç—É–∫ –Ω–µ —Å—Ç–∞–≤–∞ –≤—ä–ø—Ä–æ—Å –∑–∞ –Ω—è–∫–∞–∫–≤–∞ —É–Ω–∏–∫–∞–ª–Ω–æ—Å—Ç, –∞ –∑–∞ –Ω–µ—â–æ, –∫–æ–µ—Ç–æ —Å—ä–æ–±—â–∞–≤–∞–º–µ –∑–∞ –ø—Ä—ä–≤ –ø—ä—Ç –≤ –ë—ä–ª–≥–∞—Ä–∏—è.
–î–æ–±—ä—Ä –µ –æ–ø–∏—Ç—ä—Ç, –∑–∞—â–æ—Ç–æ –ø–∞—Ü–∏–µ–Ω—Ç–∏—Ç–µ —Å–µ –≤—ä–∑—Å—Ç–∞–Ω–æ–≤—è–≤–∞—Ç –º–Ω–æ–≥–æ –±—ä—Ä–∑–æ. –ñ–µ–Ω–∞—Ç–∞, –∫–æ—è—Ç–æ –æ–ø–µ—Ä–∏—Ä–∞—Ö–º–µ –ø–æ—Å–ª–µ–¥–Ω–æ, –Ω–∞ —Ç—Ä–µ—Ç–∏—è-—á–µ—Ç–≤—ä—Ä—Ç–∏—è –¥–µ–Ω —Å–∏ –æ—Ç–∏–¥–µ –≤–∫—ä—â–∏. –ù–∞–ª–æ–∂–∏ —Å–µ –¥–∞ —è –æ—Å—Ç–∞–≤–∏–º –æ—â–µ –µ–¥–∏–Ω-–¥–≤–∞ –¥–Ω–∏, —Ç—ä–π –∫–∞—Ç–æ –∏–º–∞—à–µ –±–µ–ª–æ–¥—Ä–æ–±–Ω–∏ –ø—Ä–æ–±–ª–µ–º–∏, –æ—â–µ –ø—Ä–µ–¥–∏ –æ–ø–µ—Ä–∞—Ü–∏—è—Ç–∞. –¢–æ–≤–∞ –±–µ—à–µ –∏ –ø—Ä–∏—á–∏–Ω–∞—Ç–∞ –¥–∞ –∏–∑–±–µ—Ä–µ–º –º–∏–Ω–∏–º–∞–ª–Ω–æ –∏–Ω–≤–∞–∑–∏–≤–µ–Ω –Ω–∞—á–∏–Ω –ø—Ä–∏ –Ω–µ—è.
–ü—Ä–æ—Ñ. –¥-—Ä –î–∏–º–∏—Ç—ä—Ä –®–∏—à–∫–æ–≤
- –ï–¥–∏–Ω –æ—Ç –ø–ª—é—Å–æ–≤–µ—Ç–µ –Ω–∞ –º–µ—Ç–æ–¥–∞, –∫–æ–π—Ç–æ –ø—Ä–∏–ª–∞–≥–∞—Ç–µ, –µ, —á–µ –Ω—è–º–∞ —Ä–µ—Ü–∏–¥–∏–≤–∏. –í–∏–µ –ø—Ä–æ—Å–ª–µ–¥—è–≤–∞—Ç–µ –ª–∏ —Ç–µ–∑–∏ 12 –ø–∞—Ü–∏–µ–Ω—Ç–∏, –∫–æ–∏—Ç–æ —Å—Ç–µ –æ–ø–µ—Ä–∏—Ä–∞–ª–∏ –¥–æ—Å–µ–≥–∞?
- –ù–∏–µ, –≤ –∫–ª–∏–Ω–∏–∫–∞—Ç–∞, –∫–æ—è—Ç–æ —Ä—ä–∫–æ–≤–æ–¥—è - –Ω–∞–º–∏—Ä–∞ —Å–µ –≤ –±–∏–≤—à–∞—Ç–∞ –æ–∫—Ä—ä–∂–Ω–∞ –±–æ–ª–Ω–∏—Ü–∞, –∏–º–∞–º–µ —Ç–æ–∑–∏ –Ω–∞–≤–∏–∫ –≤—Å–∏—á–∫–∏ –æ–Ω–∫–æ–±–æ–ª–Ω–∏ –¥–∞ –≥–∏ –≤–∏–∫–∞–º–µ –Ω–∞ –≤—Å–µ–∫–∏ —Ç—Ä–∏ –∏ —à–µ—Å—Ç –º–µ—Å–µ—Ü–∞ –∑–∞¬Ý–∫–æ–Ω—Ç—Ä–æ–ª–µ–Ω –ø—Ä–µ–≥–ª–µ–¥,¬Ý–º–∏–Ω–∏–º—É–º –∑–∞ –ø–µ—Ç –≥–æ–¥–∏–Ω–∏, –Ω–µ–∑–∞–≤–∏—Å–∏–º–æ –¥–∞–ª–∏ —Ö–æ–¥—è—Ç –≤ –æ–Ω–∫–æ–¥–∏—Å–ø–∞–Ω—Å–µ—Ä–∏—Ç–µ –∏–ª–∏ –≤ –æ–Ω–∫–æ–±–æ–ª–Ω–∏—Ü–∏. –¢–æ–≤–∞ –µ, –∫–æ–µ—Ç–æ –∏—Å–∫–∞—Ö –¥–∞ –Ω–∞–ø—Ä–∞–≤—è –∏ –∫–∞—Ç–æ –ø–æ–ª–∏—Ç–∏–∫ –ø—Ä–µ–¥–∏ - –≤—Å—è–∫–∞ –±–æ–ª–Ω–∏—Ü–∞ –¥–∞ —Å–∏ –¥–æ–≤—ä—Ä—à–≤–∞ —Ä–∞–±–æ—Ç–∞—Ç–∞ —Å –æ–Ω–∫–æ–ª–æ–≥–∏—á–Ω–æ –±–æ–ª–Ω–∏—Ç–µ. –í –ø—Ä–æ—Ç–∏–≤–µ–Ω —Å–ª—É—á–∞–π —Å–µ –≥—É–±–∏ –≤—Ä—ä–∑–∫–∞—Ç–∞ —Å —Ç–∞–∫–∏–≤–∞ –ø–∞—Ü–∏–µ–Ω—Ç–∏. –ú–Ω–æ–≥–æ —á–µ—Å—Ç–æ, –∫–æ–ª–µ–≥–∏—Ç–µ –≤ –¥–∏—Å–ø–∞–Ω—Å–µ—Ä–∏—Ç–µ –∏ –≤ –æ–Ω–∫–æ–±–æ–ª–Ω–∏—Ü–∏—Ç–µ –Ω–µ –∑–Ω–∞—è—Ç –∑–∞ –∫–∞–∫–≤–æ —Å—Ç–∞–≤–∞ –≤—ä–ø—Ä–æ—Å –∏ –∫–∞–∫–≤–æ —Å–º–µ –ø—Ä–∞–≤–∏–ª–∏ –∫–∞—Ç–æ –æ–ø–µ—Ä–∞—Ç–∏–≤–Ω–∞ —Ä–∞–±–æ—Ç–∞. –ò —Ç–∞–∫–∞ –±–æ–ª–Ω–∏—Ç–µ —Å—Ç—Ä–∞–¥–∞—Ç –∏ –º–Ω–æ–≥–æ —á–µ—Å—Ç–æ –±–∏–≤–∞—Ç –∏–∑–ø—É—Å–∫–∞–Ω–∏ –æ—Ç –ø–æ–≥–ª–µ–¥. –î–æ–∫–∞—Ç–æ –Ω–∏–µ —Å–∏ –≥–∏ –∫–æ–Ω—Ç—Ä–æ–ª–∏—Ä–∞–º–µ –≤ —Ç–µ–∑–∏ –ø–µ—Ä–∏–æ–¥–∏, –∑–∞ –∫–æ–∏—Ç–æ —Å–ø–æ–º–µ–Ω–∞—Ö. –ò —Ç–∞–∫–∞ –º–æ–∂–µ–º –¥–∞ –ø—Ä–æ—Å–ª–µ–¥–∏–º —É—Å–ø–µ—Ö–∞ –Ω–∞ –º–µ—Ç–æ–¥–∏–∫–∞—Ç–∞, —Å –∫–æ—è—Ç–æ —Ä–∞–±–æ—Ç–∏–º.
- –°–ø–æ–º–µ–Ω–∞—Ö—Ç–µ, —á–µ –ø—Ä–∏–ª–∞–≥–∞—Ç–µ –º–µ—Ç–æ–¥–∞ –ø—Ä–∏ –Ω–µ –≥–æ–ª–µ–º–∏ —Ç—É–º–æ—Ä–∏. –í —Ç–æ–∑–∏ —Å–º–∏—Å—ä–ª, –∫–æ–∏ –ø–∞—Ü–∏–µ–Ω—Ç–∏ —Å–∞ –ø–æ–¥—Ö–æ–¥—è—â–∏ –∑–∞ –ø—Ä–∏–ª–∞–≥–∞–Ω–µ—Ç–æ –º—É?
- –í–∏–Ω–∞–≥–∏ –ª–∞–ø–∞—Ä–æ—Å–∫–æ–ø—Å–∫–∏—Ç–µ –æ–ø–µ—Ä–∞—Ü–∏–∏ –∏–º–∞—Ç –æ–≥—Ä–∞–Ω–∏—á–µ–Ω–∏—è –ø–æ –æ—Ç–Ω–æ—à–µ–Ω–∏–µ –Ω–∞ —Ç—É–º–æ—Ä–∞ –∏ –Ω–∞ –æ–±–µ–º–∞. –ó–∞—Ç–æ–≤–∞ –Ω–µ –º–æ–∂–µ –≤—Å–∏—á–∫–æ –¥–∞ —Å—Ç–∞–≤–∞ –ª–∞–ø–∞—Ä–æ—Å–∫–æ–ø—Å–∫–∏. –ü—Ä–∏ –Ω–∞–¥ 7 —Å–∞–Ω—Ç–∏–º–µ—Ç—Ä–∞ –Ω–∞ —Ç—É–º–æ—Ä–∞ —Å–µ –ø—Ä–µ–º–∏–Ω–∞–≤–∞ –∫—ä–º –∫–ª–∞—Å–∏—á–µ—Å–∫–∞, –æ—Ç–≤–æ—Ä–µ–Ω–∞ –æ–ø–µ—Ä–∞—Ü–∏—è. –§–∞–∫—Ç–∏—á–µ—Å–∫–∏, –≥–æ–ª–µ–º–∏–Ω–∞—Ç–∞ –Ω–∞ —Ç—É–º–æ—Ä–∞ –º–Ω–æ–≥–æ —á–µ—Å—Ç–æ –æ–ø—Ä–µ–¥–µ–ª—è –∏ –¥–∞–ª–∏ –∏–º–∞ –º–µ—Ç–∞—Å—Ç–∞–∑–∏ –∏–ª–∏ –Ω–µ –≤ –ª–∏–º—Ñ–Ω–∏—Ç–µ –≤—ä–∑–ª–∏. –° —Ç–æ–∑–∏ –º–µ—Ç–æ–¥ —É—Å–ø—è—Ö–º–µ –¥–∞ –∏–∑–ø–∞—Ä–∏–º –∏ –æ—Ç–¥–µ–ª–∏–º —Ç–æ–∑–∏ —Ç—É–º–æ—Ä, –∑–∞—â–æ—Ç–æ –¥–µ–π—Å—Ç–≤–∏–µ—Ç–æ –º—É –µ –∫–æ–º–±–∏–Ω–∏—Ä–∞–Ω–æ. –•–µ–º –≥–æ –∏–∑–ª—é—â–≤–∞–º–µ —Å –ª–∞–∑–µ—Ä–∞, —Ö–µ–º –≤ —Å—ä—â–∏—è –º–æ–º–µ–Ω—Ç –∏–∑–ø–∞—Ä—è–≤–∞–º–µ —Ç—ä–∫–∞–Ω—Ç–∞, –∫–æ—è—Ç–æ –µ –Ω–∞–æ–∫–æ–ª–æ. –ó–∞—Ç–æ–≤–∞ –∏ –Ω—è–º–∞ –Ω–∏–∫–∞–∫–≤–æ –∫—ä—Ä–≤–µ–Ω–µ, –Ω—è–º–∞ –æ–ø–∞—Å–Ω–æ—Å—Ç –¥–∞ –ø–æ–ø–∞–¥–Ω–∞—Ç –∫–ª–µ—Ç–∫–∏ –≤ –æ–∫–æ–ª–Ω–∏—Ç–µ —Ç—ä–∫–∞–Ω–∏ - —Ç–µ —Å–µ –∏–∑–ø–∞—Ä—è–≤–∞—Ç, —É–º–∏—Ä–∞—Ç –æ—â–µ –ø—Ä–∏ –¥–æ–∫–æ—Å–≤–∞–Ω–µ—Ç–æ —Å –ª–∞–∑–µ—Ä–Ω–∞—Ç–∞ —Å–≤–µ—Ç–ª–∏–Ω–∞. –¢–∞–∫–∞ —á–µ –≤—Å–∏—á–∫–æ —Å–∏ –∏–º–∞ –æ–≥—Ä–∞–Ω–∏—á–µ–Ω–∏—è –≤ –º–µ—Ç–æ–¥–∏–∫–∞—Ç–∞. –í—Å—è–∫–∞ –µ–¥–Ω–∞ –ª–∞–ø–∞—Ä–æ—Å–∫–æ–ø—Å–∫–∞ –æ–ø–µ—Ä–∞—Ü–∏—è —Å–∏ –∏–º–∞ –æ–ø—Ä–µ–¥–µ–ª–µ–Ω–∏ –ø–æ–∫–∞–∑–∞–Ω–∏—è. –ò –∞–∫–æ –∫–æ–Ω–∫—Ä–µ—Ç–Ω–∏—è—Ç –ø–∞—Ü–∏–µ–Ω—Ç –Ω–µ –æ—Ç–≥–æ–≤–∞—Ä—è –Ω–∞ —Ç–µ–∑–∏ –ø–æ–∫–∞–∑–∞–Ω–∏—è, —Å–µ –ø—Ä–µ–º–∏–Ω–∞–≤–∞ –∫—ä–º –∫–ª–∞—Å–∏—á–µ—Å–∫–∞ –æ–ø–µ—Ä–∞—Ü–∏—è. –ó–∞—Ç–æ–≤–∞ –µ –≤–∞–∂–Ω–æ –≤—Å–µ–∫–∏ —É—Ä–æ–ª–æ–≥ –ø—ä—Ä–≤–æ –¥–∞ –≤–ª–∞–¥–µ–µ –ø–µ—Ä—Ñ–µ–∫—Ç–Ω–æ –∫–ª–∞—Å–∏—á–µ—Å–∫–∏—Ç–µ –æ–ø–µ—Ä–∞—Ü–∏–∏ –≤ —É—Ä–æ–ª–æ–≥–∏—è—Ç–∞ –∏ —á–∞–∫ —Ç–æ–≥–∞–≤–∞ –¥–∞ –ø—Ä–µ–º–∏–Ω–∞–≤–∞ –∫—ä–º –ø—Ä–∞–≤–µ–Ω–µ—Ç–æ –Ω–∞ –ª–∞–ø–∞—Ä–æ—Å–∫–æ–ø—Å–∫–∏.¬Ý
- –ü–æ –∫–∞–∫–≤–æ –¥–∞ —Ä–∞–∑–±–µ—Ä–µ–º –∫–∞—Ç–æ –ø–∞—Ü–∏–µ–Ω—Ç–∏, —á–µ –∏–º–∞–º–µ —Ç—É–º–æ—Ä –Ω–∞ –±—ä–±—Ä–µ–∫–∞, –∑–∞ –¥–∞ –Ω–µ –ø–æ–∑–≤–æ–ª–∏–º –¥–∞ –Ω–∞—Ä–∞—Å—Ç–≤–∞ —Ç–æ–ª–∫–æ–≤–∞ –≥–æ–ª—è–º, —á–µ –¥–∞ –Ω–µ –º–æ–∂–µ –∏ –¥–∞ —Å–µ –ª–µ–∫—É–≤–∞ —Å —Ç–æ–∑–∏ —â–∞–¥—è—â –∏ –ø–æ-—Å–∏–≥—É—Ä–µ–Ω –º–µ—Ç–æ–¥?
- –ó–∞ —Å—ä–∂–∞–ª–µ–Ω–∏–µ, –º–Ω–æ–≥–æ —á–µ—Å—Ç–æ —Ç–æ–≤–∞ —Å–µ —Å–ª—É—á–≤–∞ –∫—ä—Å–Ω–æ - —Ä–∞–∑–±–∏—Ä–∞–Ω–µ—Ç–æ, —á–µ –∏–º–∞ —Ç—É–º–æ—Ä. –ó–∞—Ç–æ–≤–∞ –∏ –ø–æ–¥–ª–æ—Å—Ç—Ç–∞ –Ω–∞ —Ç–µ–∑–∏, –∑–ª–æ–∫–∞—á–µ—Å—Ç–≤–µ–Ω–∏—Ç–µ –∑–∞–±–æ–ª—è–≤–∞–Ω–∏—è –µ —Ç–æ–ª–∫–æ–≤–∞ –≥–æ–ª—è–º–∞.¬Ý
–ö–æ–≥–∞—Ç–æ –∑–∞–ø–æ—á–Ω–µ–º –¥–∞ —É—Å–µ—â–∞–º–µ –±–æ–ª–∫–∞,¬Ý–∑–∞–±–µ–ª–µ–∂–∏–º, —á–µ –∏–º–∞ –ø–æ–¥—É—Ç–∏–Ω–∞, –ø—Ä–æ—Ü–µ—Å–∏—Ç–µ, –≤ –ø–æ–≤–µ—á–µ—Ç–æ —Å–ª—É—á–∞–∏, —Å–∞ –º–Ω–æ–≥–æ –Ω–∞–ø—Ä–µ–¥–Ω–∞–ª–∏. –î–æ–±—Ä–µ –µ –¥–∞ —Å–µ –∑–Ω–∞–µ, —á–µ –æ—Å–Ω–æ–≤–µ–Ω –∏ –Ω–∞–π-—á–µ—Å—Ç —Å–∏–º–ø—Ç–æ–º –µ –∫—ä—Ä–≤–µ–Ω–µ—Ç–æ –ø—Ä–∏ —Ç—É–º–æ—Ä–∏—Ç–µ –Ω–∞ –ø–∏–∫–æ—á–Ω–∏—è –º–µ—Ö—É—Ä, —É—Ä–µ—Ç–µ—Ä–∞ –∏ –±—ä–±—Ä–µ–∫–∞. –ù–∞ –±—ä–±—Ä–µ–∫–∞ –æ–±–∞—á–µ, –µ –º–∞–ª–∫–æ –ø–æ-–∫—ä—Å–Ω–æ - –ø—Ä–æ—è–≤—è–≤–∞ —Å–µ —Ç–æ–≥–∞–≤–∞, –∫–æ–≥–∞—Ç–æ –≤–µ—á–µ —Å–µ –∑–∞—Å–µ–≥–Ω–µ –∫—É—Ö–∏–Ω–Ω–∞—Ç–∞ —Å–∏—Å—Ç–µ–º–∞. –ù–æ –º–æ–∂–µ –¥—ä–ª–≥–æ –≤—Ä–µ–º–µ —Ç–∞–∑–∏ —Å–∏—Å—Ç–µ–º–∞ –¥–∞ –Ω–µ —Å–µ –∑–∞—Å—è–≥–∞ - —Ç—É–º–æ—Ä—ä—Ç –¥–∞ —Ä–∞—Å—Ç–µ –Ω–∞–≤—ä–Ω –∏ –¥–∞ –Ω—è–º–∞ –æ–ø–ª–∞–∫–≤–∞–Ω–∏—è. –û—Ç–∫—Ä–∏–≤–∞ —Å–µ —á–µ—Å—Ç–æ –ø—Ä–∏ –ø—Ä–æ—Ñ–∏–ª–∞–∫—Ç–∏—á–Ω–∏ –ø—Ä–µ–≥–ª–µ–¥–∏.¬Ý
–ó–∞—Ç–æ–≤–∞ –∏ —Ä–∞–∑–≤–∏—Ç–∏—Ç–µ –¥—ä—Ä–∂–∞–≤–∏, –∑–∞—â–æ—Ç–æ –∞–∑ –Ω–µ —Å–º—è—Ç–∞–º, —á–µ –Ω–∏–µ –≤ –º–µ–¥–∏—Ü–∏–Ω–∞—Ç–∞ —Å–º–µ —Ä–∞–∑–≤–∏—Ç–∏, –∏–º–∞—Ç –ø—Ä–æ—Ñ–∏–ª–∞–∫—Ç–∏–∫–∞, –∫–æ—è—Ç–æ —Å–µ –ø—Ä–æ–≤–µ–∂–¥–∞ –≤—Å—è–∫–∞ –≥–æ–¥–∏–Ω–∞ —Å –∏–∑—Å–ª–µ–¥–≤–∞–Ω–µ –Ω–∞ –µ—Ö–æ–≥—Ä–∞—Ñ –∏ –Ω–∞–∑–Ω–∞—á–∞–≤–∞–Ω–µ—Ç–æ –∏ –Ω–∞ –¥—Ä—É–≥–∏ –∏–∑—Å–ª–µ–¥–≤–∞–Ω–∏—è. –¢–∞–∫–∞ —Å–µ –ø—Ä–∞–≤–∏ –ø—Ä–æ—Ñ–∏–ª–∞–∫—Ç–∏–∫–∞ –Ω–µ —Å–∞–º–æ –Ω–∞ –ø–∏–∫–æ—á–Ω–æ-–æ—Ç–¥–µ–ª–∏—Ç–µ–ª–Ω–∞—Ç–∞ —Å–∏—Å—Ç–µ–º–∞, –Ω–æ –∏ –Ω–∞ –¥–µ–±–µ–ª–æ —á–µ—Ä–≤–æ, —á–µ—Ä–µ–Ω –¥—Ä–æ–± –∏ —Ç.–Ω. –ö–æ–≥–∞—Ç–æ —Ö–≤–∞–Ω–µ–º —Ä–∞–Ω–æ –µ–¥–Ω–æ –∑–∞–±–æ–ª—è–≤–∞–Ω–µ, –º–æ–∂–µ –¥–∞ —Å–µ –∫–∞–∂–µ, —á–µ –ø–æ—á—Ç–∏ 100% —Å–º–µ —Å–∏–≥—É—Ä–Ω–∏, —á–µ —â–µ –ø—Ä–µ–º–∞—Ö–Ω–µ–º —Ç–æ–≤–∞ –∑–ª–æ–∫–∞—á–µ—Å—Ç–≤–µ–Ω–æ –æ–±—Ä–∞–∑—É–≤–∞–Ω–∏–µ. –ó–∞—Ç–æ–≤–∞ –µ –¥–æ–±—Ä–µ –¥–æ—Ä–∏ –¥–æ–±—Ä–æ–≤–æ–ª–Ω–æ —Ö–æ—Ä–∞—Ç–∞ –¥–∞ —Ö–æ–¥—è—Ç –∏ –¥–∞ —Å–µ –ø—Ä–µ–≥–ª–µ–∂–¥–∞—Ç, –∑–∞—â–æ—Ç–æ —Å—Ç–∞–≤–∞ –≤—ä–ø—Ä–æ—Å –∑–∞ –∑–¥—Ä–∞–≤–µ—Ç–æ –Ω–∏, –∞ –Ω–µ –∑–∞ –Ω–µ—â–æ –¥—Ä—É–≥–æ.
- –¢.–µ., –µ—Ö–æ–≥—Ä–∞—Ñ—Å–∫–∏—è—Ç –ø—Ä–µ–≥–ª–µ–¥ –Ω–∞ –æ–ø—Ä–µ–¥–µ–ª–µ–Ω –ø–µ—Ä–∏–æ–¥ –æ—Ç –≤—Ä–µ–º–µ –º–æ–∂–µ –¥–∞ –æ—Ç–∫—Ä–∏–µ —Ä–∞–Ω–æ –ø—Ä–æ–±–ª–µ–º–∏—Ç–µ?
- –î–∞, —Ä–∞–∑–±–∏—Ä–∞ —Å–µ. –ò –º–Ω–æ–≥–æ –∫–æ–ª–µ–≥–∏, –∫–æ–∏—Ç–æ –∏–º–∞—Ç —Ç–∞–∫–∏–≤–∞ –∫–∞–±–∏–Ω–µ—Ç–∏, —Ä–∞–±–æ—Ç—è—Ç –Ω–µ —Å–∞–º–æ –Ω–∞ —á–∞—Å—Ç–Ω–æ, –Ω–æ –∏ —Å—ä—Å –ó–¥—Ä–∞–≤–Ω–∞—Ç–∞ –∫–∞—Å–∞. –í—Å–µ–∫–∏ –ø–∞—Ü–∏–µ–Ω—Ç —É –Ω–∞—Å –º–æ–∂–µ –¥–∞ —Å–∏ –Ω–∞–ø—Ä–∞–≤–∏ —Ç–∞–∫–æ–≤–∞ –∏–∑—Å–ª–µ–¥–≤–∞–Ω–µ. –ê —Å–ª–µ–¥ —Ç–æ–≤–∞ –∏–¥–≤–∞–º–µ –∏ –Ω–∏–µ - –æ–ø–µ—Ä–∞—Ç–æ—Ä–∏—Ç–µ. –ü–æ—Å–ª–µ–¥–Ω–∞—Ç–∞ –∏–Ω—Å—Ç–∞–Ω—Ü–∏—è, —Ç–∞–∫–∞ –¥–∞ —Å–µ –∫–∞–∂–µ. –ù–æ –ø—Ä–∏ –ø–æ—Å–ª–µ–¥–Ω–∞—Ç–∞ –Ω–∏ –ø–∞—Ü–∏–µ–Ω—Ç–∫–∞ –Ω–∞–ø—Ä–∏–º–µ—Ä, —Ç—É–º–æ—Ä—ä—Ç –µ –æ—Ç–∫—Ä–∏—Ç —Å–ª—É—á–∞–π–Ω–æ –ø—Ä–∏ –µ—Ö–æ–≥—Ä–∞—Ñ—Å–∫–∏ –ø—Ä–µ–≥–ª–µ–¥ –ø–æ –ø–æ–≤–æ–¥ –¥—Ä—É–≥–∏ –æ–ø–ª–∞–∫–≤–∞–Ω–∏—è. –ò —É—Å–ø–µ—Ö—ä—Ç –µ –Ω–∞–ª–∏—Ü–µ. –ù–æ –Ω–µ —Å–∞–º–æ –ø—Ä–∏ –Ω–µ—è, –∞ –∏ –ø—Ä–∏ –æ—Å—Ç–∞–Ω–∞–ª–∏—Ç–µ 12 –ø–∞—Ü–∏–µ–Ω—Ç–∏, –∫–æ–∏—Ç–æ —Å–º–µ –æ–ø–µ—Ä–∏—Ä–∞–ª–∏ –ø–æ —Å—ä—â–∏—è –Ω–∞—á–∏–Ω. –Ý–∞–∑–±–∏—Ä–∞ —Å–µ, –º–Ω–æ–≥–æ –µ –≤–∞–∂–Ω–æ –∫—ä–¥–µ –µ —Ä–∞–∑–ø–æ–ª–æ–∂–µ–Ω —Ç—É–º–æ—Ä—ä—Ç –≤ –±—ä–±—Ä–µ–∫–∞. –ê–∫–æ –µ –≤ –ø–æ–ª—é—Å–∏—Ç–µ –Ω–∞ –±—ä–±—Ä–µ–∫–∞, –µ –∏–¥–µ–∞–ª–Ω–æ! –ò —Ç–æ–≥–∞–≤–∞ —Å—Ç–∞–≤–∞ –º–Ω–æ–≥–æ –ª–µ—Å–Ω–æ. –ù–æ, –∞–∫–æ –µ —Ç–∞–º, –∫—ä–¥–µ—Ç–æ —Å–µ —Å–ª–∏–≤–∞—Ç —Å—ä–¥–æ–≤–µ—Ç–µ, –∫–æ–∏—Ç–æ —Ö—Ä–∞–Ω—è—Ç –±—ä–±—Ä–µ–∫–∞, —Ç–æ–≥–∞–≤–∞ –µ –Ω–µ–≤—ä–∑–º–æ–∂–Ω–æ. –¢–æ–≥–∞–≤–∞ —Ç—Ä—è–±–≤–∞ –¥–∞ –º–∏–Ω–µ–º –∫—ä–º¬Ý—Ä–∞–¥–∏–∫–∞–ª–Ω–æ –æ—Ç—Å—Ç—Ä–∞–Ω—è–≤–∞–Ω–µ –Ω–∞ –±—ä–±—Ä–µ–∫–∞
–Ý–∞–∑–±–∏—Ä–∞ —Å–µ, –ø—Ä–∞–≤–∏ —Å–µ –∏ –ª–∏–º—Ñ–Ω–∞ –¥–∏—Å–µ–∫—Ü–∏—è, –ø–∞–∫ –ª–∞–ø–∞—Ä–æ—Å–∫–æ–ø—Å–∫–∏ –∏–ª–∏ –ø—ä–∫ –æ—Ç–≤–æ—Ä–µ–Ω–∞ - –∑–∞–≤–∏—Å–∏ –∫–∞–∫–≤–∞ –µ –º–µ—Ç–æ–¥–∏–∫–∞—Ç–∞.
- –ê –∏–º–∞ –ª–∏ —Ç–∞–∫–∞–≤–∞ –∑–∞–≤–∏—Å–∏–º–æ—Å—Ç: –∫–æ–ª–∫–æ—Ç–æ –ø–æ-–æ—Ç–¥–∞–≤–Ω–∞ –µ —Ç—É–º–æ—Ä—ä—Ç, —Ç–æ–ª–∫–æ–≤–∞ –µ –ø–æ-–≥–æ–ª—è–º. –ò–ª–∏ –ø—Ä–∏ –Ω—è–∫–æ–∏ —Ö–æ—Ä–∞ –º–æ–∂–µ –¥–∞ –Ω–∞—Ä–∞—Å–Ω–µ –º–Ω–æ–≥–æ –±—ä—Ä–∑–æ...
- –Ý–∞–∑–±–∏—Ä–∞ —Å–µ, –∏–º–∞ —Ç–∞–∫–∞–≤–∞ –∑–∞–≤–∏—Å–∏–º–æ—Å—Ç, –∑–∞—â–æ—Ç–æ —Ç—É–º–æ—Ä—ä—Ç —Ä–∞—Å—Ç–µ —Å –≤—Ä–µ–º–µ—Ç–æ –∏ –ø–æ—Å—Ç–æ—è–Ω–Ω–æ. –ò –∑–∞—Ç–æ–≤–∞ –µ —Ö—É–±–∞–≤–æ –¥–∞ —Å–µ –ø–æ–¥–æ–±—Ä–∏ –ø—Ä–æ—Ñ–∏–ª–∞–∫—Ç–∏–∫–∞—Ç–∞. –¢—è –µ –º–Ω–æ–≥–æ –≤–∞–∂–Ω–∞!¬Ý
- Покрива ли Здравната каса всичко по метода, с който “изпарявате” тумора в бъбрека?
- –ö–∞—Å–∞—Ç–∞ –Ω–∏—â–æ –Ω–µ –ø–æ–∫—Ä–∏–≤–∞, —á–µ—Å—Ç–Ω–æ –∫–∞–∑–∞–Ω–æ. –ü–æ–∫—Ä–∏–≤–∞ –º–∏–∂–∞–≤–∏—Ç–µ –∑–∞–ø–ª–∞—Ç–∏ –Ω–∞ –ª–µ–∫–∞—Ä–∏—Ç–µ, –∫–∞–∫—Ç–æ –∏ –Ω–∞ —Å–µ—Å—Ç—Ä–∏—Ç–µ, —Ç—ä–π –∫–∞—Ç–æ —Ä–∞–∑–≥—Ä–∞–±–≤–∞–Ω–µ—Ç–æ –µ –º–Ω–æ–≥–æ –∂–µ—Å—Ç–æ–∫–æ –≤ –∑–¥—Ä–∞–≤–µ–æ–ø–∞–∑–≤–∞–Ω–µ—Ç–æ. –¢–æ–≤–∞ –ø—Ä–æ–¥—ä–ª–∂–∞–≤–∞, –ø—Ä–æ–¥—ä–ª–∂–∞–≤–∞—Ç –¥–∞ —Å–µ —Ä–∞–∑–ø–∏–ª—è–≤–∞—Ç –ø–∞—Ä–∏ –ø–æ –º–µ—Å—Ç–∞, –∫—ä–¥–µ—Ç–æ –ø—Ä–æ—Ñ–æ—Ä–º–∞ –∏–º–∞ –±–æ–ª–Ω–∏—Ü–∞ –∏–ª–∏ –æ—Ç–¥–µ–ª–µ–Ω–∏–µ - —Ç–∞–º –Ω–∏—â–æ –Ω–µ —Å–µ –∏–∑–≤—ä—Ä—à–≤–∞. –í—Å–µ –ø–∞–∫, —Ç–æ–≤–∞ –µ —Ä–∞–±–æ—Ç–∞ –Ω–∞ —Ç.–Ω–∞—Ä. –¥–µ–ª–µ–≥–∏—Ä–∞–Ω –±—é–¥–∂–µ—Ç.¬Ý
–ó–∞—Ç–æ–≤–∞ –ø—ä—Ä–≤–æ—Ç–æ –∏ –æ—Å–Ω–æ–≤–Ω–æ –Ω–µ—â–æ –µ: –ø—Ä–µ–∫—Ä–∞—Ç—è–≤–∞–Ω–µ –Ω–∞ –¥–µ–ª–µ–≥–∏—Ä–∞–Ω–∏—è –±—é–¥–∂–µ—Ç, –∑–∞–ø–ª–∞—â–∞–Ω–µ —Å–ø–æ—Ä–µ–¥ —Å–≤—ä—Ä—à–µ–Ω–∏—è —Ç—Ä—É–¥, –ø–æ—Å—Ç–µ–ø–µ–Ω–Ω–æ –æ—Ç–ø–∞–¥–∞–Ω–µ –Ω–∞ –∫–ª–∏–Ω–∏—á–Ω–∏—Ç–µ –ø—ä—Ç–µ–∫–∏, –∫–æ–∏—Ç–æ —Å–∞ —Å—ä—â–æ —Ñ–æ—Ä–º–∞ –Ω–∞ –∫–æ—Ä—É–ø—Ü–∏—è. –ü—Ä–∏–Ω—É–¥–∞—Ç–∞, –ø–æ–∫—Ä–∞–π –∫–ª–∏–Ω–∏—á–Ω–∞—Ç–∞ –ø—ä—Ç–µ–∫–∞ –¥–∞ —Å–µ –ø—Ä–∏–±–∏—Ä–∞—Ç –ø–æ-–≥–æ–ª–µ–º–∏ —Å—É–º–∏, –∑–Ω–∞—á–∏, –¥–∞ —Å–µ –ø–∏—à–∞—Ç –ø–æ-–≥–æ–ª–µ–º–∏ –∫–ª–∏–Ω–∏—á–Ω–∏ –ø—ä—Ç–µ–∫–∏ –æ—Ç —Ñ–∏–Ω–∞–Ω—Å–æ–≤–∏ –∏–Ω—Ç–µ—Ä–µ—Å–∏, –∫–æ–µ—Ç–æ —Å—ä—â–æ –µ –Ω–∞—á–∏–Ω –Ω–∞ –∏–∑—Ç–æ—á–≤–∞–Ω–µ. –í —Ü—è–ª —Å–≤—è—Ç —Å–∞ —Å–µ –æ—Ç–∫–∞–∑–∞–ª–∏ –æ—Ç –∫–ª–∏–Ω–∏—á–Ω–∏—Ç–µ –ø—ä—Ç–µ–∫–∏, –Ω–æ –Ω–∏–µ –º–∞–π –ø–∞–∫ —â–µ –±—ä–¥–µ–º –ø–æ—Å–ª–µ–¥–Ω–∏ –≤ —Ç–æ–≤–∞ –æ—Ç–Ω–æ—à–µ–Ω–∏–µ. –ù—è–º–∞ –∫–ª–∏–Ω–∏—á–Ω–∏ –ø—ä—Ç–µ–∫–∏ –≤ —Å–≤–µ—Ç–∞! –ù—è–º–∞ —Ç–∞–∫–∞–≤–∞ —Å—Ç—Ä–∞–Ω–∞ –≤ —Ü–µ–ª–∏—è —Å–≤—è—Ç. –ù–µ —Å–∞–º–æ —Ç–æ–≤–∞. –ù—É–∂–Ω–∞ –µ –∏ –µ–¥–Ω–∞ —Å–µ—Ä–∏–æ–∑–Ω–∞ –ø—Ä–æ–≤–µ—Ä–∫–∞ –Ω–∞ –≤—Å–∏—á–∫–∏ –∑–¥—Ä–∞–≤–Ω–∏ –∑–∞–≤–µ–¥–µ–Ω–∏—è. –í –Ω–∏–∫–∞–∫—ä–≤ —Å–ª—É—á–∞–π –Ω–µ –∫–æ–º–µ–Ω—Ç–∏—Ä–∞–º —Å–∞–º–æ —á–∞—Å—Ç–Ω–∏—Ç–µ –±–æ–ª–Ω–∏—Ü–∏ - –≥–æ–≤–æ—Ä—è –∑–∞ –≤—Å–∏—á–∫–∏ –∑–¥—Ä–∞–≤–Ω–∏ –∑–∞–≤–µ–¥–µ–Ω–∏—è.
–ö–æ–π—Ç–æ –µ —Å –≤—Ä—ä–∑–∫–∏ - –∏–º–∞ –¥–µ–ª–µ–≥–∏—Ä–∞–Ω –±—é–¥–∂–µ—Ç, –∞–∫–æ –Ω–µ –µ - –Ω—è–º–∞! –ó–∞—Ç–æ–≤–∞ –∏ –∏–º–∞ –µ–¥–Ω–∏ —Å–ø–∏—Å—ä—Ü–∏, –¥–∞–¥–µ–Ω–∏ –Ω–∏ –æ—Ç –ö–∞—Å–∞—Ç–∞, —Å—ä—Å —Å–∫—ä–ø–æ —Å—Ç—Ä—É–≤–∞—â–∏ –∫–æ–Ω—Å—É–º–∞—Ç–∏–≤–∏, –∫–æ–∏—Ç–æ —Å–µ –∑–∞–ø–ª–∞—â–∞—Ç –æ—Ç –ø–∞—Ü–∏–µ–Ω—Ç–∞. –ù–∞–ø—Ä–∏–º–µ—Ä, –µ–¥–Ω–æ–∫—Ä–∞—Ç–Ω–∏—Ç–µ –ø–æ—Ä—Ç–æ–≤–µ –ø—Ä–∏ –ª–∞–ø–∞—Ä–æ—Å–∫–æ–ø—Å–∫–∞—Ç–∞ –æ–ø–µ—Ä–∞—Ü–∏—è. –°—ä—â–æ—Ç–æ —Å–µ –æ—Ç–Ω–∞—Å—è –∏ –¥–æ –ª–∞–∑–µ—Ä–Ω–æ—Ç–æ –≤–ª–∞–∫–Ω–æ, –∑–∞—â–æ—Ç–æ –ó–¥—Ä–∞–≤–Ω–∞—Ç–∞ –∫–∞—Å–∞ –Ω–µ –≥–∏ –ø–ª–∞—â–∞ –Ω–∞ –Ω–∏—Ç–æ –µ–¥–Ω–∞ –±–æ–ª–Ω–∏—Ü–∞. –ù–∞ –ø—Ä–∞–∫—Ç–∏–∫–∞, –Ω–µ –≤—Å–µ–∫–∏ –º–æ–∂–µ –¥–∞ —Å–∏ –≥–∏ –ø–æ–∑–≤–æ–ª–∏, –∑–∞ —Å—ä–∂–∞–ª–µ–Ω–∏–µ. –ê —Ç–æ–≤–∞ –µ –Ω–µ–Ω–æ—Ä–º–∞–ª–Ω–æ—Ç–æ –≤ –∑–¥—Ä–∞–≤–µ–æ–ø–∞–∑–≤–∞–Ω–µ—Ç–æ –Ω–∏.¬Ý
–ù–æ –Ω–∏–µ –Ω–µ –æ—Ç–∫–∞–∑–≤–∞–º–µ –Ω–∞ –ø–∞—Ü–∏–µ–Ω—Ç–∏—Ç–µ –ª–µ—á–µ–Ω–∏–µ - —Å–ª–µ–¥ –∫–∞—Ç–æ –Ω–µ –º–æ–≥–∞—Ç –¥–∞ —Å–∏ –≥–æ –ø–æ–∑–≤–æ–ª—è—Ç, –æ–ø–µ—Ä–∏—Ä–∞–º–µ –ø–æ –∫–ª–∞—Å–∏—á–µ—Å–∫–∏, –æ—Ç–≤–æ—Ä–µ–Ω –ø—ä—Ç. –©–µ –∏–º–∞ –±–µ–ª–µ–≥, –Ω–æ –Ω—è–º–∞ –≤—ä—Ä–Ω–∞—Ç –ø–∞—Ü–∏–µ–Ω—Ç, –æ—Å–æ–±–µ–Ω–æ –æ–Ω–∫–æ–±–æ–ª–µ–Ω. –¢–æ–≥–∞–≤–∞ –Ω–∞–º–∏—Ä–∞–º–µ –Ω–∞—á–∏–Ω–∏ –¥–∞ –±—ä–¥–µ –æ–ø–µ—Ä–∏—Ä–∞–Ω —Ç–æ–∑–∏ —á–æ–≤–µ–∫. –ê –∞–∫–æ –µ –º–Ω–æ–≥–æ –ø–æ-–º–ª–∞–¥, —Ç–æ–≥–∞–≤–∞ –∞–Ω–≥–∞–∂–∏—Ä–∞–º–µ —Ñ–∏—Ä–º–∏, –∫–æ–∏—Ç–æ –ø–æ–º–∞–≥–∞—Ç...¬Ý
–¢–∞–∫–∏–≤–∞ —Å–∞ –Ω–∏ –ø–æ–ª–∏—Ç–∏—Ü–∏—Ç–µ, –∑–∞ —Å—ä–∂–∞–ª–µ–Ω–∏–µ!
–°—Ç–∞—Ç–∏—Å—Ç–∏–∫–∞–ó–∞–±–æ–ª—è–≤–∞–Ω–µ—Ç–æ —Ä—è–¥–∫–æ —Å–µ —Ä–∞–∑–≤–∏–≤–∞ –ø—Ä–∏ —Ö–æ—Ä–∞ –ø–æ–¥ 45 –≥–æ–¥–∏–Ω–∏, –∫–∞—Ç–æ —Å—Ä–µ–¥–Ω–∞—Ç–∞ –≤—ä–∑—Ä–∞—Å—Ç –Ω–∞ –∑–∞–±–æ–ª–µ–ª–∏—Ç–µ –µ 64 –≥–æ–¥–∏–Ω–∏. –í—ä–ø—Ä–µ–∫–∏ —Ç–æ–≤–∞ —Ç–µ–Ω–¥–µ–Ω—Ü–∏–∏—Ç–µ –ø–æ–∫–∞–∑–≤–∞—Ç, —á–µ –±—Ä–æ—è—Ç –Ω–∞ —Ä–µ–≥–∏—Å—Ç—Ä–∏—Ä–∞–Ω–∏—Ç–µ —Ç—É–º–æ—Ä–∏ –Ω–∞ –±—ä–±—Ä–µ—á–µ–Ω –∫–∞—Ä—Ü–∏–Ω–æ–º —É –Ω–∞—Å —Ä–∞—Å—Ç–µ. –ü–æ –¥–∞–Ω–Ω–∏ –Ω–∞ –ë—ä–ª–≥–∞—Ä—Å–∫–∏—è —Ä–∞–∫–æ–≤ —Ä–µ–≥–∏—Å—Ç—ä—Ä –∑–∞ 2015 –≥. –Ω–∞–¥ 490 –º—ä–∂–µ –∏ 260 –∂–µ–Ω–∏ —Å–∞ –¥–∏–∞–≥–Ω–æ—Å—Ç–∏—Ü–∏—Ä–∞–Ω–∏ —Å –∫–∞—Ä—Ü–∏–Ω–æ–º–∏ –Ω–∞ –±—ä–±—Ä–µ–∫–∞.
–ü–æ—á–∏–Ω–∞–ª–∏—Ç–µ –æ—Ç —Ç—É–º–æ—Ä–∏ –Ω–∞ –±—ä–±—Ä–µ–∫–∞ –ø—Ä–µ–∑ 2015 –≥. —Å–∞ 760, –æ—Ç –∫–æ–∏—Ç–æ –ø–æ-–≥–æ–ª—è–º –ø—Ä–æ—Ü–µ–Ω—Ç —Å–∞ –º—ä–∂–µ.
–ü–µ—Ç–≥–æ–¥–∏—à–Ω–∞—Ç–∞ –ø—Ä–µ–∂–∏–≤—è–µ–º–æ—Å—Ç –ø—Ä–∏ —Ö–æ—Ä–∞ —Å —Ä–∞–∫ –Ω–∞ –±—ä–±—Ä–µ—Ü–∏—Ç–µ –µ 74%. –í—ä–ø—Ä–µ–∫–∏ —Ç–æ–≤–∞ —Å–ª–µ–¥–≤–∞ –¥–∞ —Å–µ –∏–º–∞ –ø—Ä–µ–¥–≤–∏–¥ —á–µ –ø—Ä–µ–∂–∏–≤—è–µ–º–æ—Å—Ç—Ç–∞ –∑–∞–≤–∏—Å–∏ –æ—Ç –Ω—è–∫–æ–ª–∫–æ —Ñ–∞–∫—Ç–æ—Ä–∞, –≤–∫–ª—é—á–∏—Ç–µ–ª–Ω–æ –≤–∏–¥ –Ω–∞ –∫–∞—Ä—Ü–∏–Ω–æ–º–∞, —Ç–∏–ø –Ω–∞ –∫–ª–µ—Ç–∫–∏—Ç–µ –∏ —Å—Ç–∞–¥–∏–π –Ω–∞ –∑–∞–±–æ–ª—è–≤–∞–Ω–µ—Ç–æ, –∫–æ–≥–∞—Ç–æ –µ –¥–∏–∞–≥–Ω–æ—Å—Ç–∏—Ü–∏—Ä–∞–Ω–æ –∑–∞ –ø—ä—Ä–≤–∏ –ø—ä—Ç.
–ü—Ä–∏–±–ª–∏–∑–∏—Ç–µ–ª–Ω–æ 2/3 –æ—Ç —Ö–æ—Ä–∞—Ç–∞ —Å–∞ –¥–∏–∞–≥–Ω–æ—Å—Ç–∏—Ü–∏—Ä–∞–Ω–∏, –∫–æ–≥–∞—Ç–æ —Ä–∞–∫—ä—Ç –µ –ª–æ–∫–∞–ª–∏–∑–∏—Ä–∞–Ω —Å–∞–º–æ –≤ –±—ä–±—Ä–µ—Ü–∏—Ç–µ. –ó–∞ —Ç–∞–∑–∏ –≥—Ä—É–ø–∞ 5-–≥–æ–¥–∏—à–Ω–∞—Ç–∞ –ø—Ä–µ–∂–∏–≤—è–µ–º–æ—Å—Ç –µ 93%. –ê–∫–æ —Ä–∞–∫—ä—Ç —Å–µ –µ —Ä–∞–∑–ø—Ä–æ—Å—Ç—Ä–∞–Ω–∏–ª –≤ –æ–∫–æ–ª–Ω–∏—Ç–µ —Ç—ä–∫–∞–Ω–∏ –∏–ª–∏ –æ—Ä–≥–∞–Ω–∏, –∏/–∏–ª–∏ –≤ —Ä–µ–≥–∏–æ–Ω–∞–ª–Ω–∏—Ç–µ –ª–∏–º—Ñ–Ω–∏ –≤—ä–∑–ª–∏, –ø—Ä–æ–≥–Ω–æ–∑–∞—Ç–∞ –∑–∞ –æ—Ü–µ–ª—è–≤–∞–Ω–µ –µ 66%, –∞–∫–æ —Å–µ –µ —Ä–∞–∑–≤–∏–ª –≤ –æ—Ç–¥–∞–ª–µ—á–µ–Ω–∏ —á–∞—Å—Ç–∏ –Ω–∞ —Ç—è–ª–æ—Ç–æ - 12%.
–í–∞–∂–Ω–æ –µ –¥–∞ —Å–µ –∏–º–∞ –ø—Ä–µ–¥–≤–∏–¥, —á–µ —Å—Ç–∞—Ç–∏—Å—Ç–∏–∫–∞—Ç–∞, –æ—Ç–Ω–∞—Å—è—â–∞ —Å–µ –¥–æ –ø—Ä–æ—Ü–µ–Ω—Ç–∞ –Ω–∞ –ø—Ä–µ–∂–∏–≤–µ–ª–∏—Ç–µ —Ö–æ—Ä–∞ —Å —Ä–∞–∫ –Ω–∞ –±—ä–±—Ä–µ—Ü–∏—Ç–µ –µ –ø—Ä–∏–±–ª–∏–∑–∏—Ç–µ–ª–Ω–∞ –æ—Ü–µ–Ω–∫–∞. –¢—è –∏–¥–≤–∞ –æ—Ç –≥–æ–¥–∏—à–Ω–∏—Ç–µ –¥–∞–Ω–Ω–∏, –±–∞–∑–∏—Ä–∞–Ω–∏ –Ω–∞ –±—Ä–æ—è –Ω–∞ —Ö–æ—Ä–∞—Ç–∞ —Å —Ç–æ–∑–∏ —Ä–∞–∫. –°—ä—â–æ —Ç–∞–∫–∞, –µ–∫—Å–ø–µ—Ä—Ç–∏—Ç–µ –æ–±–Ω–æ–≤—è–≤–∞—Ç —Å—Ç–∞—Ç–∏—Å—Ç–∏–∫–∞—Ç–∞ –∑–∞ –ø—Ä–µ–∂–∏–≤—è–µ–º–æ—Å—Ç –Ω–∞ –≤—Å–µ–∫–∏ 5 –≥–æ–¥–∏–Ω–∏. –¢–∞–∫–∞ —á–µ —Ç—è –º–æ–∂–µ –¥–∞ –Ω–µ –ø–æ–∫–∞–∑–≤–∞ —Ä–µ–∑—É–ª—Ç–∞—Ç–∏—Ç–µ –æ—Ç –Ω–∞–≤–ª–µ–∑–ª–∏—Ç–µ –º–µ—Ç–æ–¥–∏ –∑–∞ –ø–æ-–¥–æ–±—Ä–æ –¥–∏–∞–≥–Ω–æ—Å—Ç–∏—Ü–∏—Ä–∞–Ω–µ –∏–ª–∏ –ª–µ—á–µ–Ω–∏–µ –Ω–∞ —Ç–æ–≤–∞ –∑–∞–±–æ–ª—è–≤–∞–Ω–µ, –∫–æ–∏—Ç–æ —Å–µ –ø—Ä–∏–ª–∞–≥–∞—Ç–æ—Ç –ø–æ-–º–∞–ª–∫–æ –æ—Ç 5 –≥–æ–¥–∏–Ω–∏.
–ú–∏–ª–µ–Ω–∞ –í–ê–°–ò–õ–ï–í–ê
–ü—Ä–æ—á–µ—Ç–µ—Ç–µ –æ—â–µ
- 13:01 –î–∞ —Å–µ –∑–∞—Ä–∞–¥–≤–∞—à, —á–µ –Ω–µ —Å–∏ –±—Ä–µ–º–µ–Ω–Ω–∞
- 15:11 –° –Ω–∞—à–∞—Ç–∞ –º—ä—Ä–ª—è–≤—â–∏–Ω–∞ –∏ –ø—Ä–µ—Ç–µ–Ω—Ü–∏–∏ –Ω–∏–∫–æ–≥–∞ –Ω—è–º–∞ –¥–∞ –≥–∏ —Å—Ç–∏–≥–Ω–µ–º –∞–º–µ—Ä–∏–∫–∞–Ω—Ü–∏—Ç–µ
- 18:29 –ú—ä–∂, –ø—Ä–µ—Ç—ä—Ä–ø—è–ª —Ç–µ–∂—ä–∫ –∏–Ω—Ü–∏–¥–µ–Ω—Ç, –Ω–∞–º–µ—Ä–∏ —É—Ç–µ—Ö–∞ –≤ —Ä–∏—Å—É–≤–∞–Ω–µ—Ç–æ –í–ò–î–ï–û
- 16:00 –ë–µ—Ç–æ–Ω–∏—Ä–∞—Ö–∞ –¥—ä—Ä–≤–æ –≤ –ü–ª–æ–≤–¥–∏–≤. –•–∞—Ä–µ—Å–≤–∞ –ª–∏ –≤–∏? –°–ù–ò–ú–ö–ò